面临痛点
人工录入成本高
处理个人证件、保险单据等近百份材料时,人工录入效率低且易出错,成本居高不下
理赔骗保风险高
骗保形式多样,人工审核难度大,易导致审核不精准、效率低,增加骗保风险
客户服务体验差
材料提交繁琐,小额理赔无法智能赔付,大额理赔等待时间长,影响客户体验
业务拓展受限
业务流程不畅,各环节耗时过长,对流程的可见性与把控程度有限,丢失拓展新业务的机会
医疗知识库缺乏
医保目录获取难、更新慢,缺少甲乙类、自付比例等关键数据,且医疗项目明细多,人工匹配费时费力
解决方案
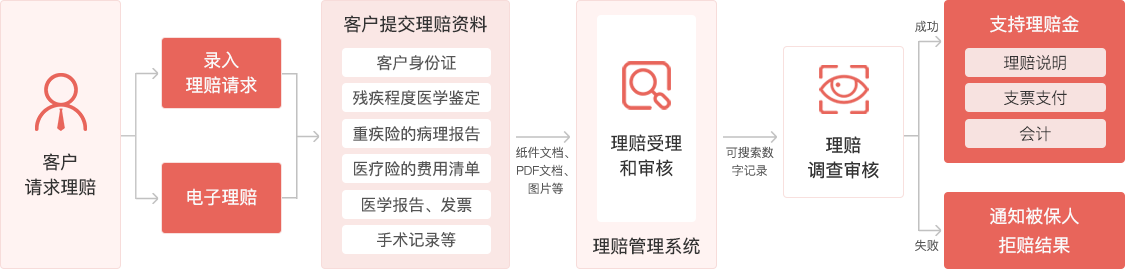
借助快瞳保险数智化解决方案,保险业务机构能够全面把控自己的业务流程,将理赔管理平台、保险系统与机器人流程自动化(RPA)技术无缝集成,改善用户理赔体验,进一步推动企业发展。





快瞳科技-商保理赔AI+RPA
方案价值
工作效率提升
线下窗口受理 VS 快瞳方案耗时对比——材料收集上传:10min~几天 VS 1~5min;单据录入:每张2~30min VS 1~3s;审核算费:1~5h VS 1~5min
减少不合规基金支出
可识别重复报销发票、虚假发票、不合规票据、不合理医疗/药品项目等风险要素,保障医保基金安全,震慑欺诈骗保行为
杜绝“人情报销”
全流程线上化、自动化,操作留痕,随时追溯,促进医保流程更规范、透明,规避“人情骗保”风险
提升参保人满意度
医保线上自助报销,减少反复跑腿,减少沟通成本,报销周期缩短,参保人获得感提升
方案优势
单据智能分类
一个接口通识全国32个地区的医疗发票,并自动判断和区分票据类型和地区;支持医疗票据/个人证件/保险单据智能分拣
结构化程度领先
不受单据版式和格式影响,支持对复杂非标准医疗单据(如出院小结等)的深度知识解析和提炼
行业标杆识别率
海量真实数据样本标注,分类强化训练;自研票据图像处理算法,高度适应真实场景应用,识别更精准
知识图谱赋能
超3000万实体医学知识图谱,支持识别信息校验、标准化数据清洗、知识深度推理及应用,赋能医疗健康产业信息化建设
获取免费API接口
登录AI开放平台,即刻在线体验
留言咨询
微信客服

回到顶部